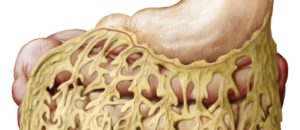
网膜是储存内脏脂肪的仓库。它像围裙一样悬挂在腹部前,有助于调节免疫反应。
谈到脂肪,人们往往会联想到不健康、疾病。然而,适量的脂肪也是人体健康的保证。位于腹部的脂肪对维持免疫系统的正常运作至关重要,适量的脂肪能协助机体抵抗病原体。但在过量的情况下,这些脂肪却会加重炎症甚至致癌。
脂肪是一个背负着坏名声的组织。美国超过三分之二的成年人脂肪过剩。过多的脂肪不但不美观,而且已有充分证据表明其与多种健康问题相关。事实上,肥胖症(身体质量指数,即BMI超过30)几乎存在于所有其他类型疾病中。但是,被妖魔化的身体脂肪也有有益的一面:被称作“内脏脂肪组织”(VAT)的深层腹部脂肪是身体免疫系统的关键组成部分。
内脏脂肪组织中分布着许多先天性和后天免疫系统的细胞。免疫细胞影响着脂肪细胞的新陈代谢。反过来,脂肪细胞调节免疫细胞的功能,并为它们的活动提供能量。此外,脂肪细胞本身也会产生抗菌肽、促炎细胞因子和脂肪因子。这些物质共同合作,来对抗感染、改变免疫细胞的功能,并维持代谢平衡。
然而,肥胖症会破坏内脏脂肪组织的内分泌和免疫功能,从而促发炎症和组织损伤,诱发糖尿病或炎症性肠病。研究人员试图缕清免疫、肠道微生物与脂肪组织(包括被称为“网膜”的腹部堆积的大量脂肪)三者间复杂的关系。他们不仅希望找到脂肪与免疫的关联性,还希望开发出针对脂肪的疗法,以期减轻传染病和炎症性疾病的后果。
● 网膜在免疫中的作用
网膜(omentum)一词,来源于拉丁语,意为“围裙”或“盖子”。如下图所示,网膜挂在胃部下方,覆盖在肠道上,是腹部脂肪的主要聚集部位。实际上,网膜是一个独立的器官,存在于每个人体内,即便最瘦的人也有网膜。除了储存脂肪,网膜的其他功能也在早期的科学文献中被提及。20世纪初,曾有一位英国外科医生将该器官称为“腹部警察”。他观察了大量病例,其中包括:网膜附着在胆囊、胃和肠道溃疡上;包围发炎的卵巢或者破裂的阑尾;甚至成功地堵住横膈膜上的一个洞[1]。
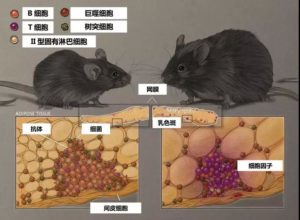
与他的结论一致,我们现在知道,网膜有助于血管和纤维结缔组织的形成,从而帮助修复受损的器官,并促进免疫反应以对抗感染。许多位于网膜内的免疫细胞存在于被称为“脂肪相关淋巴簇”的聚集体中。由于它们在黄色脂肪中呈现白色,所以又被称为“乳色斑”。乳色斑在许多方面都类似于淋巴结。淋巴结是一个小豆形状的器官,能够过滤外周器官(如皮肤、肌肉、肝脏和肺部)的多余液体。乳色斑与之类似,它能过滤从腹腔流出的流体。乳色斑和淋巴结中的免疫细胞簇都能感知微生物、受损细胞以及炎症介质,并触发适当的免疫反应。
尽管它们具有类似的功能,但乳色斑和淋巴结具有完全不同的白细胞群。例如,在乳色斑和淋巴结中,产生抗体的B细胞由不同的祖细胞发育而来,并具有独特的抗原受体类别。特别是,乳色斑中的B细胞与体液免疫依赖的抗原反应相关,并通常分化为能生产免疫球蛋白A(IgA)的细胞,与肠内的共生菌发生作用[2]。鉴于网膜经常粘附在肠道或阑尾破裂处,它或能帮助抵抗那些受伤后出现在腹腔中的共生微生物。
与B细胞一样,网膜中的巨噬细胞似乎也能调整活性,保护宿主免受可能逃出肠道的细菌的侵害。耶鲁大学Ruslan Medzhitov实验室的研究表明,这些巨噬细胞会产生转录因子GATA6,其受到视黄酸调节。视黄酸是一种来自于维生素A的代谢物,由网膜丰富的酶催化产生[3]。用缺乏维生素A的营养物质供给小鼠的腹腔巨噬细胞,其不会产生GATA6,因此无法合成转化生长因子-β(TGF-β)。TGF-β是一种刺激B细胞产生IgA以响应肠道微生物群的细胞因子。与之类似,巨噬细胞中具有GATA6遗传缺失的小鼠也不能产生TGF-β和IgA。
并且,与其他部位的T细胞相比,网膜中的T细胞能够产生更多种类和数量的抗感染细胞因子。去年,美国过敏与传染病研究所的Yasmine Belkaid及其同事研究发现,与其他部位的记忆细胞相比,小鼠体内位于内脏脂肪组织的记忆CD8+T细胞对感染作出的反应更快。[4]他们发现,这种快速反应源于这些T细胞新陈代谢的改变,具体表现是脂肪酸摄取的增加和线粒体功能的提升。鉴于脂肪酸和甘油是脂肪细胞的主要产物,位于脂肪的记忆CD8+T细胞很可能是利用脂肪组织的代谢物质来维持自身生存并获得抵抗病原体的能力。
更为重要的是,T细胞和脂肪细胞之间的相互作用是双向的:最新激活的T细胞会使脂肪细胞减少脂质生物合成基因的表达,而是改为产生抗菌肽。这种临时停止的脂质代谢有助于抵抗微生物,双管齐下地限制了病原体生长并促进抗微生物免疫。
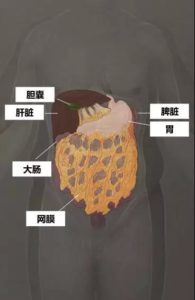
网膜解剖图示。网膜是身体腹部脂肪的主要聚集部位。它包裹着腹部器官,像围裙一样悬挂着。这种脂肪组织起着重要的免疫作用,但也是肥胖症患者慢性炎症的来源,可能导致代谢综合征。网膜也是卵巢癌转移的常见部位。(制图:CATHERINE DELPHIA)
● 脂肪T细胞的缺点
然而,T细胞对脂肪组织的活化作用不总是那么有用。在研究饮食诱导性肥胖中免疫炎症与胰岛素耐受性之间的关系时,东京大学的Satoshi Nishimura及其同事报道称,高脂饮食的小鼠,其内脏脂肪组织的记忆CD8+T细胞处于长期激活状态。其产生炎性趋化因子和细胞因子,招致巨噬细胞,进一步加剧了炎症和组织损伤[5]。
肥胖小鼠的内脏脂肪组织亦积聚了炎症辅助型T(Th1)细胞和产生抗体的B细胞,进而导致代谢功能障碍[6,7]。与CD8+T细胞一样,Th1细胞产生的炎性细胞因子会激活局部巨噬细胞。另外,它们还促进B细胞分化成抗体分泌细胞。在饮食诱导性肥胖的实验中,内脏脂肪组织相关的B细胞通常会产生抗体,来针对脂肪细胞和包括产生胰岛素的胰腺β细胞在内的其他细胞,而不是结合病毒或者细菌。这会导致组织损伤,并最终导致糖尿病或其他炎症性疾病。
在炎症通路异常活跃的同时,免疫抑制机制同样出现异常。哈佛大学Diane Mathis实验室近期的一系列论文定义了一种存在于内脏脂肪组织的独特的调节性T细胞群(Treg)[8,9]。实验中缺乏内脏脂肪组织Treg细胞群的肥胖小鼠更易出现胰岛素抵抗,并且脂肪炎症的出现概率提升。与之相反,给予糖尿病药物吡格列酮的肥胖小鼠胰岛素敏感度得到改善,血糖浓度得到降低,部分原因是增加了内脏脂肪组织Treg细胞群的数量并抑制了其活性。
与之类似,II型固有淋巴(ILC2)细胞通常抑制脂肪组织中的炎症反应,并促进脂肪细胞前体分化成棕色脂肪。这增加了能量消耗,进而减少了肥胖症出现的概率。肥胖者白色脂肪组织中的ILC2细胞较瘦的个体偏少。这表明他们燃烧的脂肪较少,从而更易出现肥胖和脂肪炎症[10,11]。
网膜的双边免疫功能
乳色斑是与脂肪相关的淋巴簇,它能过滤腹部液体。聚集的免疫细胞搜索致病性入侵者和内部损伤的信号,并产生适当的反应。然而,在肥胖个体中,这些细胞可能变得过度活跃,从而导致慢性炎症和自身免疫性反应的产生。

● 另一种权衡:肿瘤转移
恶性肿瘤,特别是经常转移到网膜的卵巢癌,会破坏网膜的免疫功能。乳色斑由于具有检测病原体的能力,因此同样会促进其收集分散悬浮在腹液中的肿瘤细胞[12]。在注射肿瘤细胞悬浮液的小鼠中易观察到这种行为:在数小时内,乳色斑吸收肿瘤细胞,几天内便能长成可见的群落。鉴于这种风险,为了尽可能消除转移性疾病,外科医生经常切除患卵巢癌患者大部分或全部网膜。
长期以来,研究人员一直认为网膜中的肿瘤高转移率仅仅是由于肿瘤细胞的被动采集。但近日,来自马里兰安德森癌症中心的Anil Sood实验室的数据却推翻了这一假设。索德和同事指出,无论转移中的癌细胞如何到达网膜,网膜是唯一利于卵巢肿瘤生长的器官[13]。研究人员采用一种名为“异种共生”的技术,将小鼠手术“配对”,使其共用一套血液循环系统。实验发现,卵巢肿瘤细胞能通过血液从一只小鼠转移到另一只小鼠体内。尽管细胞最初位于肺、肝和脾,但细胞仅在网膜里形成转移性肿瘤。
肿瘤细胞在网膜中的强大生命力反映了其与脂肪细胞至关重要的相互作用,其中脂肪细胞能将脂质转移到癌细胞。研究人员使用显微镜观察荧光标记的脂质,发现脂肪细胞中脂质消耗的同时,肿瘤细胞中脂质会积累,这表明了脂质的直接转移。由于脂肪组织(如网膜)中含有丰富的脂肪酸,网膜中的肿瘤细胞也会改变其细胞代谢,来便于氧化这些脂肪酸。这种代谢转换类似于内脏脂肪组织T细胞的代谢转换,并且位于腹部脂肪中的细胞或都存在这种转换。

除了改变其代谢活动,转移到网膜的肿瘤细胞上调(或选择)HER3(III型人表皮生长因子受体)的表达。网膜是神经调节蛋白HER3配体的主要来源之一,其能够促进癌细胞的转移和定植[13]。事实上,在小鼠中打断这一通路的治疗手段减少了癌细胞向网膜的转移,并阻止了肿瘤的生长。
尽管网膜可以促进卵巢肿瘤的生长,但它也具有引发抗肿瘤免疫反应的细胞类型和淋巴结构。例如,肿瘤浸润淋巴细胞(TILs),特别是CD8+T细胞的存在与女性卵巢癌的总体存活率呈正相关。而免疫抑制性Treg细胞的存在与肿瘤加速扩散、个体死亡有关[15]。更好地了解探索发生在网膜的免疫调节,有助于我们消灭恶性肿瘤细胞,并尽可能减小转移性卵巢癌对女性带来的不良影响。
本文作者Selene Meza-Perez和Troy D.Randall是美国阿拉巴马大学伯明翰分校医学院的研究人员。
参考文献
1.R.Morison,“Remarks on some functions of the omentum,”British Medical Journal,1:76–78,1906.
2.S.Fagarasan et al.,“Adaptive immune regulation in the gut:T cell-dependent and T cell-independent IgA synthesis,”Annu Rev Immunol,28:243–73,2010.
3.Y.Okabe,R.Medzhitov,“Tissue-specific signals control reversible program of localization and functional polarization of macrophages,”Cell,157:832–44,2014.
4.S.J.Han et al.,“White adipose tissue is a reservoir for memory T cells and promotes protective memory responses to infection,”Immunity,47:1154–68.e6,2017.
5.S.Nishimura et al.,“CD8+effector T cells contribute to macrophage recruitment and adipose tissue inflammation in obesity,”Nat Med,15:914–20,2009.
6.S.Winer et al.,“Normalization of obesity-associated insulin resistance through immunotherapy,”Nat Med,15:921–29,2009.
7.D.A.Winer et al.,“B cells promote insulin resistance through modulation of T cells and production of pathogenic IgG antibodies,”Nat Med,17:610–17,2011.
8.D.Cipolletta et al.,“Appearance and disappearance of the mRNA signature characteristic of Treg cells in visceral adipose tissue:Age,diet,and PPARγeffects,”PNAS,112:482–87,2015.
9.M.Feuerer et al.,“Lean,but not obese,fat is enriched for a unique population of regulatory T cells that affect metabolic parameters,”Nat Med,15:930–39,2009.
10.J.R.Brestoff et al.,“Group 2 innate lymphoid cells promote beiging of white adipose tissue and limit obesity,”Nature,519:242–46,2015.
11.M.-W.Lee et al.,“Activated type 2 innate lymphoid cells regulate beige fat biogenesis,”Cell,160:74–87,2015.
12.A.Hagiwara et al.,“Milky spots as the implantation site for malignant cells in peritoneal dissemination in mice,”Cancer Res,53:687–92,1993.
13.S.Pradeep et al.,“Hematogenous metastasis of ovarian cancer:Rethinking mode of spread,”Cancer Cell,26:77–91,2014.
14.K.M.Nieman et al.,“Adipocytes promote ovarian cancer metastasis and provide energy for rapid tumor growth,”Nat Med,17:1498–503,2011.
15.T.J.Curiel et al.,“Specific recruitment of regulatory T cells in ovarian carcinoma fosters immune privilege and predicts reduced survival,”Nat Med,10:942–49,2004.
文章来源:
https://www.the-scientist.com/features/belly-fat-has-a-role-to-play-in-fighting-infections-64802
