文章来源:中华全科医师杂志,2015,14( 7 )
阻塞性睡眠呼吸暂停低通气综合征(obstructive sleep apnea hypopnea syndrome,OSAHS)是指患者在睡眠过程中反复出现呼吸暂停和低通气。临床上可表现为打鼾,且鼾声不规律,患者自觉憋气,甚至反复被憋醒,常伴有夜尿增多,晨起头痛、头晕和口咽干燥等一系列症候群。
由于夜间反复出现大脑皮层的觉醒和觉醒反应,正常睡眠结构和节律被破坏,睡眠效率明显降低,白天出现嗜睡,记忆力下降,严重者出现认知功能下降,行为异常。夜间反复发生的呼吸暂停和低通气造成慢性间歇低氧,二氧化碳潴留,交感神经兴奋性升高,全身炎症反应以及氧化应激反应增强,抗氧化能力不足,从而引发或加重心脑血管疾病及代谢紊乱,尤其是2型糖尿病和胰岛素抵抗。
目前普遍认为OSAHS是一种全身性疾病,同时又是引起猝死、道路交通事故的重要原因,因而是一个严重的社会问题。目前我国的OSAHS患病率大约在4%左右,实际患病率可能会更高一些,随着超重和肥胖人群的不断增多,本病的患病率还会相应升高。
虽然OSAHS在我国城乡基层单位是一种常见病,然而由于本病的诊断需要特殊的设备––多导睡眠仪(PSG),治疗中又需要无创通气技术,因而目前只有大、中城市三级医院或部分二级医院可以对本病进行规范的诊断和治疗,致使大量患者得不到及时的诊断和治疗,给人民健康造成了极大的危害。
同时由于长期以来这方面的科学普及工作做得不够广泛和深入,以至许多人错误地认为打鼾不是病,不需要进行系统的检查和治疗,甚至错误地认为打鼾是”健康有福”的标志,相关的卫生管理部门对于本病也缺乏正确的认识和必要的重视。
为了进一步提高广大医务人员及群众对本病的认识,提高本病的诊治水平,特别是提高基层医疗单位的诊治水平,我们在《阻塞性睡眠呼吸暂停低通气综合征诊治指南(2011年修订版)》的基础上,组织了国内部分呼吸病学专家,并邀请部分基层工作的呼吸科医生共同讨论、制定了OSAHS诊治指南基层版。
一、OSAHS相关术语定义
2. 阻塞性睡眠呼吸暂停(OSA):
二、主要危险因素
1.肥胖:体质量超过标准体质量的20%或以上,即体质量指数(BMI)≥28 kg/m2。
2.年龄:成年后随年龄增长患病率增加;女性绝经期后患病者增多,有资料显示70岁以后患病率趋于稳定。
3.性别:女性绝经前发病率显著低于男性。
4.上气道解剖异常:包括鼻腔阻塞(鼻中隔偏曲、鼻甲肥大、鼻息肉及鼻部肿瘤等)、Ⅱ度以上扁桃体肥大、软腭松弛、悬雍垂过长或过粗、咽腔狭窄、咽部肿瘤、咽腔黏膜肥厚、舌体肥大、舌根后坠、下颌后缩及小颌畸形等。
5.具有OSAHS家族史。
6.长期大量饮酒和/或服用镇静、催眠或肌肉松弛类药物。
7.长期吸烟可加重OSA。
8.其他相关疾病:包括甲状腺功能低下、肢端肥大症、心功能不全、脑卒中、胃食管反流及神经肌肉疾病等。
三、临床特点
夜间睡眠过程中打鼾且鼾声不规律,呼吸及睡眠节律紊乱,反复出现呼吸暂停及觉醒,或患者自觉憋气,夜尿增多,晨起头痛,口干,白天嗜睡明显,记忆力下降,严重者可出现心理、智力、行为异常;并可能合并高血压、冠心病、心律失常(特别是以慢–快心律失常为主)、心力衰竭、慢性肺源性心脏病、卒中、2型糖尿病及胰岛素抵抗、肾功能损害以及非酒精性肝损害等,并可有进行性体质量增加。
四、体检及常规检查项目
1.身高,体质量,BMI。
2.体格检查:包括血压(睡前和醒后血压)、颈围、评定颌面形态(重点观察有无下颌后缩、下颌畸形)、鼻腔、咽喉部的检查(特别注意有无悬雍垂肥大、扁桃体肿大及其程度)、舌体肥大及腺样体肥大,心、肺、脑、神经系统检查等。
3.血常规检查:特别是红细胞计数、红细胞压积(HCT)、红细胞平均体积(MCV)、红细胞平均血红蛋白浓度(MCHC)。
4.动脉血气分析(必要时)。
5.X线头影测量(包括咽喉部测量)及X线胸片(必要时)。
6.心电图。
7.病因或高危因素的常规检查。
8.可能发生的合并症的相应检查。
9.部分患者应检查甲状腺功能。
五、主要实验室检测方法
- PSG监测:有条件的单位可进行此项检查。整夜PSG监测是诊断OSAHS的标准手段,包括:脑电图(多采用C4A1、C3A2、01A2和02A1导联),二导眼电图(EOG),下颌颏肌电图(EMG),心电图,口、鼻呼吸气流和胸腹呼吸运动,动脉氧饱和度,体位,鼾声,胫前肌肌电图等。正规一般需要监测整夜不少于7 h的睡眠。
- 初筛便携式诊断仪(portable monitoring, PM)检查:也称家庭睡眠监测(home sleeptesting,HST)或睡眠中心外睡眠监测(out of center sleep testing,OCTS),是能够同时记录、分析多项睡眠生理数据,并方便移动至睡眠室外(医院病房、急诊室、患者家中)进行睡眠医学研究和睡眠疾病诊断的技术。相对于实验室标准PSG,其或监测导联较少,或无需技术员职守,是更为简便、实用的检查方法。详见附录1。
- 嗜睡程度的评价:嗜睡的主观评价主要有Epworth嗜睡量表(Epworth sleepiness scale,ESS)和斯坦福嗜睡量表(Stanford sleepiness scale,SSS),现多采用ESS嗜睡量表(表1)。

六、诊断
所以在基层工作的医务人员对于OSAHS的诊断既有责任,又有得天独厚的优势,关键是医务人员对于本病要有充分的认识和足够的警觉性。
建议临床工作中凡是遇到以下情况时均应想到本病:高度肥胖、颈部粗短、小颌畸形和下颌后缩、咽腔狭窄或扁桃体中度以上肥大、悬雍垂粗大、严重或顽固性鼻腔阻塞、睡眠过程中反复出现中、重度打鼾并有呼吸暂停、晨起口干、白天嗜睡和难以解释的疲劳、难治性高血压、夜间心绞痛、不明原因的心律失常、顽固性心力衰竭、难治性糖尿病和胰岛素抵抗、卒中、夜间癫痫发作、老年痴呆及认知功能障碍、不明原因的肾功能损害、性功能障碍、遗尿、妊娠高血压、子痫、不明原因的非酒精性肝损害、儿童身高和智力发育障碍、顽固性慢性咳嗽及咽炎、不明原因的肺动脉高压和肺心病、继发性红细胞增多症及血液黏滞度增高、难治性哮喘、不明原因的白天低氧血症以及呼吸衰竭等。
- 诊断标准:主要根据病史、体征和PM监测或PSG监测结果。临床有典型的夜间睡眠打鼾伴呼吸暂停、日间嗜睡(ESS评分≥9分)等症状,查体发现咽腔狭窄、扁桃体肿大、悬雍垂粗大、腺样体增生,AHI>5次/h者可诊断OSAHS;对于日间嗜睡不明显(ESS评分<9分)者,AHI≥10次/h,或AHI≥5次/h同时存在认知功能障碍、高血压、冠心病、脑血管疾病、糖尿病和失眠等1项或1项以上OSAHS合并症者也可确诊。
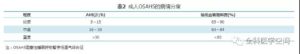
- OSAHS病情分度:应当充分考虑临床症状、合并症情况、AHI及夜间SpO2等实验室指标,根据AHI和夜间最低SpO2将OSAHS分为轻、中、重度,其中以AHI作为主要判断标准,夜间最低SpO2作为参考。见表2。
②冠心病、夜间心绞痛及心肌梗死;
③夜间发生严重心律失常、室性早搏、心动过速、窦性停搏、窦房传导阻滞及房室传导阻滞;
④2型糖尿病及胰岛素抵抗;
⑤夜间反复发作左心衰竭;
⑥脑血栓、脑出血;
⑦癫痫发作;
⑧痴呆症;
⑨精神异常:焦虑、抑郁、语言混乱、行为怪异、性格变化、幻视及幻听;
⑩肺动脉高压、重叠综合征[慢性阻塞性肺病(COPD)+OSA]及肺源性心脏病;
⑪呼吸衰竭;
⑫夜间发作的支气管哮喘;
⑬继发性红细胞增多及血液黏滞度增高;
⑭遗尿;
⑮性功能障碍:阳痿及性欲减退;
⑯胃食管反流;
⑰神经衰弱;
⑱妊娠期高血压疾病或先兆子痫;
⑲肾功能损害;
⑳肝功能损害;肥胖加重;重大交通事故。
①至少具有2项主要危险因素,尤其是表现为肥胖、颈粗短或有小颌或下颌后缩、咽腔狭窄或有扁桃体Ⅱ度肥大、悬雍垂肥大、或甲状腺功能低下、肢端肥大症或神经系统明显异常;
②中、重度打鼾(打鼾程度的评价见表3)、夜间呼吸不规律或有屏气和憋醒(观察时间应不少于15 min);
③夜间睡眠节律紊乱,特别是频繁觉醒;
④白天嗜睡(ESS评分>9分);
⑤SpO2监测趋势图可见典型变化、氧减饱和指数(ODI)>10次/h;
⑥引起1个或1个以上重要器官损害。
符合以上6条者即可做出初步诊断,有条件的单位可进一步进行PSG或PM监测。
![]()
七、鉴别诊断
- 单纯鼾症:夜间有不同程度鼾症,AHI<5次/h,白天无症状。
- 上气道阻力综合征:夜间可出现不同频度、程度鼾症,虽上气道阻力增高,但AHI<5次/h,白天嗜睡或疲劳,试验性无创通气治疗有效则支持诊断。
- 肥胖低通气综合征:过度肥胖,清醒时CO2潴留,PaCO2>45 mmHg(1 mmHg=0.133 kPa),多数患者合并OSAHS。
- 发作性睡病:主要临床表现为难以控制的白天嗜睡、发作性猝倒、睡眠瘫痪和睡眠幻觉,多在青少年起病,主要诊断依据为多次小睡睡眠潜伏期试验(MSLT)时异常的快速眼球运动(REM)睡眠。鉴别时应注意询问发病年龄、主要症状及PSG监测的结果,同时应注意该病与OSAHS合并的可能性很大,临床上不可漏诊。
- 不宁腿综合征和睡眠中周期性腿动:不宁腿综合征患者日间犯困,晚间强烈需求腿动,常伴异样不适感,安静或卧位时严重,活动时缓解,夜间入睡前加重,PSG监测有典型的周期性腿动,应和睡眠呼吸事件相关的腿动鉴别。后者经CPAP治疗后常可消失。通过详细向患者及同室睡眠者询问患者睡眠病史,结合查体和PSG监测结果可以鉴别。
八、主要治疗方法
1.病因治疗:纠正引起OSAHS或使之加重的基础疾病,如应用甲状腺素治疗甲状腺功能减低等。
2.一般性治疗:对OSAHS患者均应进行多方面的指导,目前认为超重和肥胖是OSAHS的独立危险因素,因而所有确诊为OSAHS的超重和肥胖者均应有效控制体质量和减肥,包括饮食控制、加强锻炼。详见附录2。
3.戒酒、戒烟、慎用镇静催眠药物及其他可引起或加重OSAHS的药物,这一点很重要。
4.侧卧位睡眠:体位性OSA的定义是仰卧位AHI/侧卧位AHI≥2次/h者,或非仰卧位时AHI比仰卧位时降低50%或更多。这类患者首先使用体位疗法,侧卧位AHI与仰卧位AHI相差越大疗效越好。对于这类患者首先应进行体位睡眠教育和培训,尝试教给患者一些实用办法。现已研发出多种体位治疗设备,包括颈部振动设备、体位报警器、背部网球法、背心设备、胸式抗仰卧绷带、强制侧卧睡眠装置、侧卧定位器、舒鼾枕等,但其疗效还有待今后进一步观察和评估。
5.无创气道正压通气治疗:是成人OSAHS患者的首选和初始治疗手段。临床上常用的无创辅助通气包括普通固定压力CPAP、智能型CPAP(AutoCPAP)通气和双水平气道正压(BiPAP)通气,以CPAP最为常用。
CO2潴留明显者建议使用BiPAP。适应证:
①中、重度OSAHS患者(AHI>15次/h);
②轻度OSAHS(AHI 5~15次/h)患者,但症状明显(如白天嗜睡、认知障碍、抑郁等),合并或并发心脑血管疾病和糖尿病等;
③经过其他治疗[如悬雍垂腭咽成形术(uvulopalatopharyngoplasty,UPPP)、口腔矫正器等]后仍存在的OSA;
④OSAHS合并COPD者,即”重叠综合征” ;
⑤OSAHS患者的围手术期治疗。初次使用无创辅助通气治疗时,为保证安全、有效,建议尽可能在专业设备监测下进行压力滴定,并建立跟踪随访制度。
以下情况应慎用或禁用:
①胸部X线或CT检查发现肺大泡;
②气胸或纵隔气肿;
③血压明显降低[血压低于90/60 mmHg(12/8 kPa)]或休克时;
④急性心肌梗死患者血流动力学指标不稳定者;
⑤脑脊液漏、颅脑外伤或颅内积气;
⑥急性中耳炎、鼻炎、鼻窦炎感染未控制时;
⑦青光眼。
6.口腔矫治器:适用于单纯鼾症及轻中度的OSAHS患者,特别是有下颌后缩者。对于不能耐受CPAP、不能手术或手术效果不佳者可以试用,也可作为CPAP治疗的补充或替代治疗措施。禁忌证:重度颞下颌关节炎或功能障碍,严重牙周病,严重牙列缺失者。
7.外科治疗:仅适合于手术确实可解除上气道阻塞的患者,需严格掌握手术适应证。通常手术不宜作为本病的初始治疗手段。可选用的手术方式包括UPPP及其改良术、下颌骨前徙术,符合手术适应证者可考虑手术治疗。
这类手术仅适合于上气道口咽部阻塞(包括咽部黏膜组织肥厚、咽腔狭小、悬雍垂肥大、软腭过低、扁桃体肥大)并且AHI<20次/h者;肥胖者及AHI>20次/h者均不适用。
对于某些非肥胖而口咽部阻塞明显的重度OSAHS患者,可以考虑在应用CPAP治疗1~2个月、夜间呼吸暂停及低氧已基本纠正情况下施行UPPP手术治疗。术前和术中严密监测,术后必须定期随访,如手术失败,应使用CPAP治疗。
8.药物治疗:目前尚无疗效确切的药物可以使用。
9.合并症的治疗:对于并发症及合并症应给予相应治疗。
10.转诊:如遇以下情况建议向上级医院转诊以便确诊或治疗:
①临床上怀疑为OSAHS而不能确诊者;
②临床上其他症状体征支持诊断OSAHS,如难以解释的白天嗜睡或疲劳;
③难以解释的白天低氧血症或红细胞增多症;
④疑有肥胖低通气综合征;
⑤高血压尤其是难治性高血压;
⑥原因不明的心律失常、夜间心绞痛;
⑦慢性心功能不全;
⑧顽固性难治性糖尿病及胰岛素抵抗;
⑨脑卒中、癫痫、老年痴呆及认知功能障碍;
⑩性功能障碍;
⑪晨起口干或顽固性慢性干咳;
⑫需要进行无创通气治疗、佩戴口腔矫治器、外科手术而本单位不具备专业条件。
九、健康教育
以采取多种生动活泼、易被患者理解和接受的形式,对OSAHS患者及家属进行疾病相关知识的教育,特别是如何识别疾病,了解OSAHS的主要表现及其对全身各个脏器的影响以及CPAP的正确使用。
写作组名单(按姓氏汉语拼音排序):陈宝元(天津医科大学总医院),董霄松(北京大学人民医院),高和(解放军空军总医院),韩芳(北京大学人民医院),何权瀛(北京大学人民医院),胡征(浙江省慈溪人民医院),李向欣(北京市昌平区医院),李庆云(上海交通大学附属瑞金医院),罗远明(广州呼吸病研究所),王蓓(山西医科大学附属第一医院),王菡侨(河北医科大学附属第三医院),王莞尔(北京大学国际医院),王玮(中国医科大学附属第一医院),肖毅(中国医学科学院协和医学院北京协和医院),俞春晓(北京京煤集团总医院),张立强(北京大学第三医院),张庆(河北承德医学院附属医院),张希龙(南京医科大学附属第一医院),张永祥(北京市大兴区人民医院)(执笔人:何权瀛,王莞尔)
