转自:星空下的小V,作者:阎石
肿瘤外科始终应该遵循的理念,并非是切除难度极大,常规情况下不可切除的肿瘤;而在于怎样践行所谓的“中庸”之道。所谓“中庸”:不偏,谓之“中”;不易,谓之“庸”。“有所为,有所不为”的智慧,不仅需要丰富的经验,准确的判断,精湛的技艺和渊博的知识,还必须要有对于生命的敬畏,这才是对于一名外科医生的最高标准。
非常荣幸可以授权转载师兄的这篇推文,对于磨玻璃样结节这样一个长久困扰医生和患者的疾病,该文深入浅出,娓娓道来的笔触,如同抽丝剥茧一般,从定义,分类,诊断,鉴别,处理和困惑等多个方面对其进行了解读,可谓字字珠玑,不偏不易,实在是难以多得的好文章。小V斗胆评论及分享,只想让更多的读者,同道也罢,患者也罢,能够从中获得启示,明白一点:磨玻璃样结节,没有那么简单,却也并非无章可循。
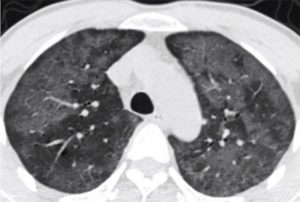
肺部磨玻璃结节患者越来越多,由于磨玻璃结节不同于以往的肺部实性结节,故而在观察和治疗方面有特殊之处。在日常工作中,我经常会遇到这样的情景:有人体检发现肺部有磨玻璃结节之后,情绪异常紧张,寝食不安,不加区别地要求医生为其切除磨玻璃结节。对于某些高危的磨玻璃结节,切除不失为一种很好的根治性手段,但对于尚不需要切除的磨玻璃结节,需要为患者解读病情,缓解她/他们的紧张情绪。
有一部分患者,虽然在听了医生的专业讲解之后,心情得到了暂缓的放松,但几天之后再次陷入深度焦虑之中。引起她/他们再度紧张的,也许是网上一篇根本没有署名的,也和她/他病情不符的所谓“科普文章”,也许是某位并不精通该领域的医生看似好意的“早切除早放心”的劝告。这样一来,我之前想让患者客观理性地对待磨玻璃结节的努力就前功尽弃了。
有感于此,我想就这一话题,总结一下当前国际上学术界的主流观点,特别是想给大家提供一些客观数据,让大家对磨玻璃结节的严重程度有一个直观上印象,有助于患者与该领域专业医生一起制定合理的磨玻璃结节治疗决策。
近年来,随着检查仪器的精度提高和大众健康体检意识的普及,越来越多的肺部磨玻璃结节(GGO,Ground Glass Opacity)被发现。作为工作在临床一线的胸外科医生,最直观的感受是,前些年在门诊差不多几周才能见到一次的磨玻璃结节,到如今已经占门诊就诊患者的很大比例,每次门诊见到10例也是常有的事儿。临床医生为患者服务,最急迫的临床问题也就是我们需要投入更多精力的领域,GGO也是如此。从陌生,到熟悉,再到深入探索GGO的生物学规律,医生对GGO的认识也在不断地更新变化。
一开始我们把GGO误认为炎性结节,后来我们慢慢了解到,大部分GGO是一类肿瘤性疾病,还曾一度非常激进的进行手术治疗。再后来,胸外科医生发现,即使是肿瘤性的,GGO也不同于普通的肺癌,而是一类缓慢发展的特殊的惰性肿瘤,从治疗上也应该区别对待。所以胸外科医生不再一经发现就马上进行手术切除,而是选择合适时机再进行有创治疗。虽然医生在一定程度上认识了GGO病变,但如何让患者和普通民众接受这些学术观点呢。要知道,这是一个“谈癌色变”的时代。通常,没有医学背景的人,都恨不得将肺部结节“置之死地而后生”,大家对肿瘤具有“本能”的恐惧感,要让他们与生长在肺里的磨玻璃结节“和平共处”一段时间,甚至是相当长一段时间,从本能上他们是抗拒的。相应的,医生出于怕贻误病情的考虑,也会下意识地迎合患者,认为越早切除GGO,就越早解除定时炸弹的威胁。
然而,这样做真的对么?要知道,磨玻璃结节切除手术并不是一点风险没有的。对于肺切除手术,即使像楔形切除术这种较小规模的肺切除术手术,也是有可能发生术后并发症的。更需要提醒患者注意的是,做完肺切除手术以后,每一位患者都或多或少地都会出现疼痛、憋气等不适症状,有些患者甚至出现长达数年或终身的慢性疼痛。由此可见,手术是一把双刃剑,我们在看到其具有快速祛除病灶优点的同时,还要看到其可能带来的副作用。所以,在做手术决策的时候,要充分考虑风险收益比,通俗地讲,就是做这个手术划算不划算。
对于恶性度较高的尚未发生转移的早期肿瘤,尽早手术切除可以遏制肿瘤继续生长,降低转移的风险,尽管承受了手术的痛苦,但换来了对疾病的控制和生存期的延长,这种手术即使有风险,也是值得的,这种手术就是划算的。相反地,如果一个结节可能会自行消失,或者明显倾向良性,对这样的结节大动干戈,不但不会延长生存期,还可能明显降低术后生活质量,这样的手术就是不划算的。所以,不加鉴别地切除所有GGO是不可取的。是否需要用手术方式切除GGO,其根本问题是风险收益比问题。既然手术模式是相对固定的,我们也可以更直接地说,手术与否直接取决于GGO是否能对生存期造成不良影响,也就是GGO的肿瘤学活性以及发生转移的能力。那么接下来,就让我们把焦点放在如何评价GGO的肿瘤学活性上。
在进入核心问题以前,为了便于说明问题,我们简单地为GGO做一下分类。从持续时间上来分,可以将GGO分为一过性GGO和持续性GGO。所谓一过性GGO,就是经过一段时间抗炎治疗,甚至不经任何治疗,可自行消失的GGO。显然,一过性GGO都不是恶性的。在临床上,我们经常会建议GGO患者不要马上手术治疗,而是观察2-3个月时间,很大程度上就是想通过时间来鉴别GGO是否是一过性的。一过性GGO应尽量避免外科手术这样的创伤较大的有创治疗。而从发生率上来看,对于体检发现的GGO,一过性GGO所占比例还不小呢。国际上统计的数据提示37.6%~69.8%的GGO是一过性的。也就是说,如果我们一发现GGO就马上手术,会有大约一半的GGO是原本不该手术的。这么高的比例,无论从患者的躯体痛苦角度,还是从社会经济学角度,都使得医生和患者不得不格外关注。所以,当医生再提出“观察一段时间”的建议时,千万不要误解我们是漠不关心,我们真的是想为患者避免不必要的手术创伤。
对于那些观察3-6个月后仍然存在的GGO,就是持续性GGO了,这才是我们外科医生真正的敌人。虽然观察半年以后,甚至是一年半以后,仍然有可以消失的GGO,但经过这么长时间才消失的GGO毕竟是少数。另外持续性GGO仍有局灶性肺纤维化的可能性,但其比例较低。所以,经过3-6个月观察后仍然存在的GGO,就是我们重点监控的对象了。另一种GGO的重要分类方式,是从形态上进行划分,可以将GGO分为纯GGO和混杂密度GGO。所谓纯GGO,就是整个结节的密度比较均一,整个结节都呈现类似磨玻璃的状态。而混杂密度GGO除了磨玻璃成分以外,还有部分实性成分。如果结节的实性成分已经超过50%,其生物学行为更倾向于实性结节,习惯上,我们便不再将这类结节作为GGO对待了。只有磨玻璃成分占据结节的主导地位时,才纳入我们的讨论。形态上的分类之所以重要,根本原因在于实性成分才是GGO中活跃度最高的成分。
对于纯GGO,也就是没有实性成分的GGO,其活性是较弱的,大约80%的纯GGO在长达数年的时间内保持稳定。无论是美国的ACCP、NCCN指南,还是英国BTS指南,都对这种纯GGO采取保守的治疗态度,并且在逐年的指南更新中,这种保守态度日趋明显——甚至认为纯GGO可以生长至2cm以上再行干预。其原因在于纯GGO发展缓慢,其肿瘤活性极低,即使生长也仅为局部生长,罕见转移。对于混杂密度GGO,大约60%呈稳定状态。但是,对于含有实性成分的混杂密度GGO,近年来医学界对其越来越警惕,认为实性成分5mm以上就存在理论上的转移风险,甚至有更苛刻的研究者,认为实性成分在3mm以下才是安全的。所以,实性成分的大小是决定是否对GGO采取干预措施的最重要影响因素。
提到实性成分,需要定义一下这个概念。目前大部分学者认为实性成分的含义是指GGO在CT纵隔窗上可见的软组织成分。虽然也有学者提出肺窗上所见的非磨玻璃样成分也有指导意义,但由于其不易统一和测量,暂时不作为学术界的主流。还有什么指标可以反应出GGO的肿瘤学活性呢?刚才提到的那些呈现增大趋势的20%的纯GGO和40%的混杂密度GGO,这部分增大的GGO是非常值得我们关注的,因为GGO增大的速度可以反应其肿瘤学活性。此外,还有肿瘤倍增时间,实性成分直径/肿瘤直径比例,PET的SUV值,CT影像中的毛刺征、分叶征、胸膜凹陷征、空泡征、CT值等。需要注意的是,这些指标只是从某一个侧面反映出GGO的特性,而不代表一旦出现某一危险因素就能明确恶性。并且,这些指标的重要程度并不一致。例如,相比之下,毛刺征出现的时候,GGO为恶性的风险比较大,其意义要超过分叶征和胸膜凹陷征。但是,由于影像学特征有非常大的主观成分,对于一些典型征象,医生之间常会达成统一观点;但更多的时候,对于不典型的影像学表现,不同的医生会有不同的观点。
对于某一指标,不同医生给出不同观点,甚至给患者不同的治疗意见,会大大加重患者的焦虑情绪,但是,客观地讲,医生学术观点不一致时,恰恰说明病情有可能没有那么严重。相比之下,医生可能喜欢应用一些客观指标,因为客观指标有统一的标准,医生之间的争议比较小。例如肿瘤倍增时间。 肿瘤倍增时间是指结节体积增加一倍所需的时间。其数值是通过比较两次影像检查时结节体积变化计算出来的。倍增时间越长,越说明肿瘤活性较低。NCCN指南将400天作为倍增时间的节点。如果倍增时间大于400天,说明肿瘤呈现相对惰性的特征。临床实践中,会经常遇到倍增时间更长的GGO,对于这类倍增时间很长的GGO,医生的治疗态度就可以更倾向于保守。但是,倍增时间的计算需要专业软件,并且,需要两次影像检查在同一扫描条件下完成,否则就会出现很大误差,这一点限制了倍增时间这一客观指标的广泛应用。
再如PET的SUV值。在GGO的诊治方面,很多学者认为PET检查是没有必要的,因为GGO罕见转移。但是,粗略地讲,PET有评价肿瘤有无转移及评估肿瘤活性两个重要作用。在判断转移方面,我同意上述观点,因为PET检查是可以豁免的,而在判断肿瘤活性方面,不可以武断地说PET是没有价值的。PET的SUV值可以比较客观地反映GGO代谢活性,指导医生对GGO治疗策略的制定。只不过,GGO不同于实性肺结节。对于实性肺结节,常把SUV值大于2.5作为代谢异常增高的标准。而对于GGO,有的学者将这个标准定为1.0,还有学者定为0.8。这说明GGO代谢活性明显低于实行肺结节,所以在应用PET时,也要相应地调整诊断标准。PET非常大的缺陷是其价格昂贵,而GGO惰性特征导致常需要长期随访GGO,但是PET昂贵的价格大大限制了其在GGO长期随访方面的应用。 细心的读者可能已经觉察,这么多的指标,没有哪个指标是可以一锤定音的。医生会从各个方面,综合判断肿瘤的活性。如果对于如此多的指标,尤其当各种指标之间出现矛盾时,医生会如何判断呢?其实,很多指标都只是反映GGO在某一时间瞬间的特性和状态(例如某次CT影像上的指标反映的是CT检查那个瞬间GGO的状态),而GGO的发展过程,是由无数个这样的瞬间组成的。通过某个瞬间的指标,有可能对GGO未来的发展趋势有一定的预测意义,但其作用仅仅是预测,绝不是预言。我们的关注点,更多地在于变化的过程。那些能反映GGO动态变化的指标,是影响医生做治疗决策的重要因素。例如GGO体积增大,或者由纯GGO演变为混杂密度GGO,或者混杂密度GGO的实性成分体积增大、比例增加。而这些指标,反映的也正是GGO的活性。
手术指征
GGO作为极为初期的病变,如果需要治疗干预,干预方式一定是局部治疗。本文仅讨论手术这一种最为常见的局部治疗方式。看了上面的几千字,可能有相当多的读者已经看的云里雾里了,这很正常。即使作为专业医生,我也需要在很长时间内和大量的临床病例中不断学习,对GGO的认识也不断在改变。
可能有的读者会问:阎大夫,你就别绕圈子了,你就直接说,什么时候该做手术了。
何时手术,对于外科医生而言,这可能是一个终极问题了。但是,很遗憾,对于GGO,学术界还没有统一的定论。不同国家和地区,医生的手术指征不尽相同;随着对GGO认识的不断加深,手术指征也在保持更新。在不同地区的诊疗指南中,有一项手术指征是无可争议的:实性成分达到或超过5mm的混杂密度GGO。GGO的其他类型,尤其是纯GGO,不同的诊疗指南差异很大。国际上,日本的诊疗指南相对更为积极,认为15mm的纯GGO就可以作为手术指征了,但欧美国家的诊疗指南要更保守一些,甚至认为纯GGO在2cm以上方需要外科干预。
对于GGO这种特殊疾病,手术指征不但是医生对GGO理解的体现,也是GGO患者对自身生活状态的期待,甚至可以上升到对生命的理解这个哲学高度。对于手术指征比较明确的GGO,最好听从专业医生的意见,进行积极的干预治疗。对于手术指征尚有争议,尤其是那些非常惰性的GGO,我提倡患者积极参与治疗决策的制定。
患者的积极参与有一个前提条件:患者需要相对客观和理性地了解GGO的生物学特性,尤其是自己所患GGO当前的特征、随诊可能出现的变化、手术后可能发生的不适等,患者需要有相对系统的认识。这实际上为医生提出了更高的要求,因为首先医生要对GGO有深刻的认识,才能将更为真实的信息传递给患者。医生要尽量做到全面、客观,应该尽量避免过于积极地进行有创治疗,也要避免错过治疗时机。以当前的现实情况看,前者需要给予更多的关注。
在这里,阎大夫还想说一个“题外话”。有些GGO患者术后病理提示是不典型腺瘤样增生(AAH)或原位癌(AIS),甚至是微浸润癌(MIA)等肿瘤性病变,就回过头来认为建议患者观察的医生是贻误病情。对此观点,我认为不能绝对化。首先,AAH、AIS、MIA都有相当长的稳定期,在此期间手术效果是一样的,都可以保证肿瘤的根治性治疗效果。过早的手术固然可以保证及时性,但同时也过早的带来术后疼痛、憋气等不适症状。在效果相同的前提下,是否手术越早越好,值得商榷。其次,由于GGO的活跃度过于惰性,其自然病程可长达数年,对于预期生存期不超过5年的患者,GGO可能不构成威胁其生存的因素,这样的手术是否能为这类患者带来生存获益,还需慎重下结论。
归根结底,GGO的肿瘤学特性导致我们在制定诊疗计划时,将其区别于肺部实性肿瘤。同理,我们对GGO的诊疗,还将随认识的逐渐深入不断改进。



